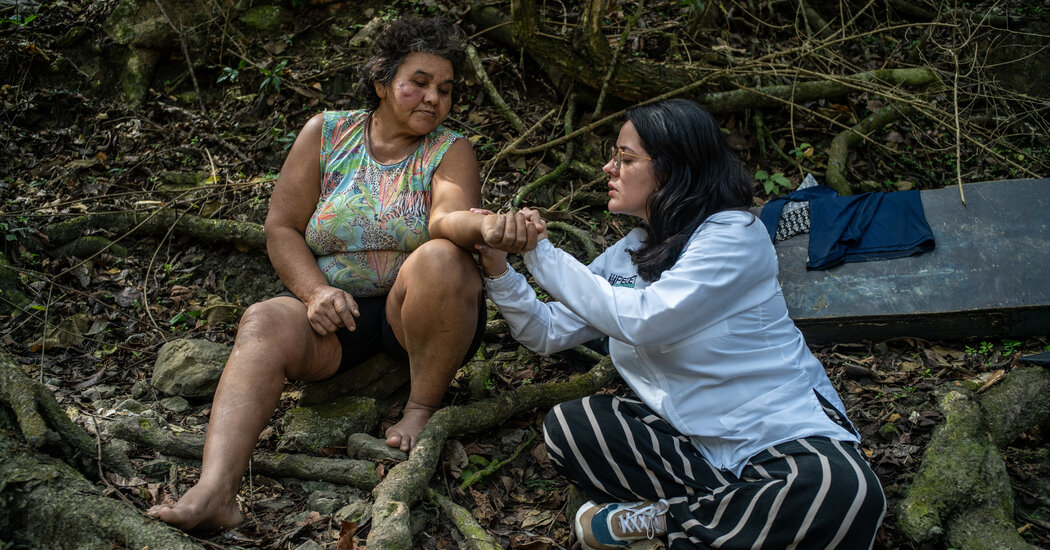Hace tres años, Jesús Tilano llegó a un hospital en un valle densamente boscoso de Colombia con grandes lesiones abiertas en la nariz, el brazo derecho y la mano izquierda. Le diagnosticaron leishmaniasis, una enfermedad parasitaria que se transmite por la picadura de un mosquito de la arena hembra y que afecta a las personas pobres que trabajan en campos o bosques en países en desarrollo. Le recetaron un medicamento que requería tres inyecciones al día durante 20 días, cada una agonizantemente dolorosa. El Sr. Tilano, de 85 años, tuvo que hacer costosos viajes en autobús a la ciudad para obtener las inyecciones. Luego, sus riñones comenzaron a fallar, un efecto secundario común del medicamento, al igual que la insuficiencia cardíaca y el daño hepático.
“La cura fue peor que lo que tenía antes”, dijo el Sr. Tilano. Leishmaniasis es una enfermedad terrible, con tratamientos terribles que apenas han cambiado en un siglo. El medicamento que tomó el Sr. Tilano se administró por primera vez hace 70 años. Todos los tratamientos son una combinación de dolorosos, tóxicos, costosos o difíciles de administrar, requiriendo una estadía hospitalaria o visitas diarias durante un mes. Entonces, finalmente, eso está empezando a cambiar: Cuando el nieto del Sr. Tilano, Andrés Tilano, de 14 años, contrajo leishmaniasis el año pasado, fue tratado en una clínica en Medellín, con una terapia experimental que curó su infección en días.
El tratamiento que recibió es uno de varios que está desarrollando el Programa para el Estudio y Control de las Enfermedades Tropicales, conocido como PECET, un pequeño instituto de investigación con sede en la Universidad de Antioquia en Medellín. En su esfuerzo por buscar nuevos tratamientos para la leishmaniasis, el programa se ha asociado con la Iniciativa de Medicamentos para Enfermedades Olvidadas, o DNDi, una organización sin fines de lucro de investigación y desarrollo con sede en Ginebra.
Todos los tratamientos experimentales que evalúan los investigadores son mucho menos tóxicos, onerosos o costosos que lo existente. Pero un gran obstáculo todavía se interpone en el camino para hacerlos llegar a los millones de personas que los necesitan.
Ninguno de los nuevos tratamientos se ha probado en un ensayo a gran escala, o ha sido aprobado por el regulador de medicamentos de Colombia, o se ha incluido en las pautas de tratamiento nacionales. Cuando un medicamento es fabricado por una empresa farmacéutica, la empresa lo guiará a través del costoso y prolongado proceso regulatorio.
Sin embargo, no hay dinero que ganar con un medicamento para una afección que afecta abrumadoramente a los pobres, y los institutos académicos o de salud pública rara vez tienen los recursos para llevar un medicamento hasta el final del proceso, dijo Marcela Vieira, abogada brasileña de propiedad intelectual con experiencia en el desarrollo y acceso a medicamentos.
El sistema global de desarrollo de medicamentos ha favorecido durante mucho tiempo a las empresas del sector privado que pueden financiar experimentos y enfermedades que afectan a personas con suficiente dinero para pagar los tratamientos. Cada vez más, las nuevas investigaciones sobre enfermedades como la leishmaniasis provienen de instituciones públicas y académicas en países de ingresos medios, particularmente Brasil, Sudáfrica, India, Cuba y China, explicó la Sra. Vieira. La pandemia de Covid-19, durante la cual los países de bajos y medianos ingresos fueron relegados al último lugar para recibir vacunas y tratamientos, ayudó a impulsar nuevas inversiones en la construcción de capacidad para el desarrollo y producción de medicamentos.
“Necesitamos hacerlo, porque nadie lo hará por nosotros”, dijo la Dra. Juliana Quintero, experta en leishmaniasis e investigadora de PECET. Los laboratorios de investigación del programa se encuentran en un edificio de ladrillo de forma voluminosa en la Universidad de Antioquia en Medellín. La Dra. Quintero espera un tratamiento que pueda enviar a casa con sus pacientes, idealmente uno que puedan tomar por vía oral. Debido a la escasez de fondos para el desarrollo de medicamentos para la leishmaniasis, espera algo que funcione para cada uno de los 22 parásitos de la familia que causan variaciones de la enfermedad en los países tropicales de todo el mundo.
Los investigadores de leishmaniasis se han inspirado en los indígenas de la región: Un medicamento que están probando, un gel aplicado a lesiones, se deriva de una planta que los indígenas utilizan para combatir el parásito. El tratamiento experimental que curó a Andrés Tilano se llama termoterapia y se asemeja a la cura indígena tradicional de quemar las lesiones. En su clínica, la Dra. Quintero utilizó un dispositivo portátil que emitía calor a 50 grados Celsius, o 122 grados Fahrenheit, sobre la lesión, matando al parásito en su interior.
Hoy en día, la Dra. Quintero receta dos tratamientos que ha desarrollado su instituto y los suministra a los pacientes bajo un modelo de “uso compasivo”, ya que aún no han sido aprobados o registrados por el gobierno colombiano.
El señor Tilano y su nieto tenían leishmaniasis cutánea, que es la forma menos grave de la enfermedad. Puede progresar a leishmaniasis mucosa, cuando el parásito infecta tejidos como el interior de la nariz, o a lo que se llama leishmaniasis visceral, cuando el parásito migra al bazo, hígado o médula ósea. Sin tratamiento, la forma visceral de la enfermedad es fatal en más del 95 por ciento de los casos; mata a unas 6,000 personas cada año, la mayoría en África y Asia. La cantidad de muertes ha disminuido significativamente en los últimos años principalmente debido al progreso en encontrar y tratar la leishmaniasis en la India, donde se le conoce como kala-azar.
Debido a que los tratamientos existentes son tan difíciles de obtener, la Dra. Quintero dijo que pocos pacientes completan el curso. Eso genera un parásito resistente a los medicamentos, que otro mosquito de la arena puede transmitir a su familia u otras personas en su comunidad.
Cuando la Dra. Quintero fue a visitar al Sr. Tilano a su hogar hace poco, conoció a su hija y nieta, quienes tenían las grandes cicatrices circulares de lesiones que finalmente se habían curado. El hijo del Sr. Tilano, Luís, un leñador que se ha convertido en una especie de experto local en la enfermedad, le pidió a la Dra. Quintero que lo acompañara al banco del río Cauca para ver a una vecina que pensó que también podría tener leishmaniasis.
Después de navegar por un campo de ganado curioso y una empinada orilla del río, la Dra. Quintero se arrastró a través de las enredaderas retorcidas de una higuera y conoció a un grupo de mujeres mayores que buscaban oro en la orilla del agua. La vecina, María de las Mercedes González, de 55 años, tenía grandes lesiones en la cara, y la Dra. Quintero usó la linterna de su teléfono celular para intentar determinar si el parásito ya había ingresado al cartílago de su nariz.
“Imagina un animal tan diminuto que en una mordida puede causar un problema tan grande: es una criatura muy irritante”, dijo la Sra. González después de que la Dra. Quintero le explicara el riesgo que corría sin tratamiento, y le rompiera la noticia de que tendría que gastar 10,000 pesos (aproximadamente $2.50, más de lo que normalmente gana en un día de minería) para hacer el viaje diario a la ciudad para el tratamiento. Los medicamentos, al menos, serían gratuitos a través del sistema de salud pública de Colombia.
DNDi, la organización sin fines de lucro, ha examinado más de 2.5 millones de compuestos, un primer paso estándar en el desarrollo de fármacos, para encontrar cinco estructuras químicas que parecían, en las primeras pruebas de laboratorio, que podrían funcionar contra el parásito que causa la leishmaniasis. Pero de esos cinco, solo uno o dos avanzarán a ensayos clínicos más grandes, dijo Jadel Kratz, quien dirige el trabajo de descubrimiento de medicamentos de la organización en América Latina.
Los primeros estudios de descubrimiento y preclínicos cuestan de $10 millones a $20 millones, dijo, mientras que superar los primeros ensayos clínicos pequeños de seguridad y signos de eficacia podría costar otros $6 millones. La última fase, un gran ensayo en pacientes para probar si el medicamento funciona, costará como mínimo $20 millones, mucho más de lo que pueden financiar los equipos de investigación pública y académica.
“Es un gran riesgo para la investigación local si solo las corporaciones multinacionales pueden hacer este trabajo”, dijo el Dr. Iván Darío Vélez-Bernal, quien recientemente se retiró como director de PECET, el instituto de investigación.
Pero el enfoque de DNDi en la leishmaniasis, y el trabajo de investigadores en una red que incluye a India, Colombia y Brasil, está comenzando a dar frutos. Hoy en día hay cinco medicamentos en ensayos de Fase 1, y otro en Fase 2, lo cual es sin precedentes en la historia de la enfermedad. No está claro…